 DEFINITION DU KERATOCONE DEFINITION DU KERATOCONE
De kératos pour « cornée » et conus pour « cône ».
Le kératocône correspond à une déformation de la cornée (le revêtement transparent de l’iris et de la pupille de l’oeil) qui s’amincit progressivement, perd sa forme sphérique normale et prend une forme de cône irrégulier. En effet, le mot kératocône, d’origine grecque, signifie «cornée conique». Cette déformation, survenant souvent vers la fin de l’adolescence, engendre des troubles de la vision (vue brouillée et déformée et mauvaise vision de loin) qui nécessitent le port de lentilles spécialisées. Le kératocône atteint généralement les deux yeux, mais pas avec la même sévérité. Le kératocône qui n'est pas contagieux est une pathologie oculaire non inflammatoire.
Prévalence de la maladie. Il y a d’importantes discordances dans les estimations du nombre de personnes atteintes de kératocône, mais beaucoup d’études estiment que la prévalence (nombre de cas dans une population donnée à un moment précis) est comprise entre une personne sur 2000 et une sur 500. Les variations sont dues aux différents critères diagnostiques et méthodes de détection, certaines formes légères de kératocône pouvant passer inaperçues. En outre, si elle est souvent isolée, cette déformation oculaire peut être associée à d’autres maladies plus complexes.
Population atteinte. Le kératocône touche indifféremment les personnes des deux sexes, quelle que soit leur origine géographique, même s’il semble que les Asiatiques soient plus affectés. Le kératocône est habituellement découvert à la puberté (entre 10 et 20 ans), mais il peut survenir à tout âge (82 % des cas débutent toutefois avant 40 ans).
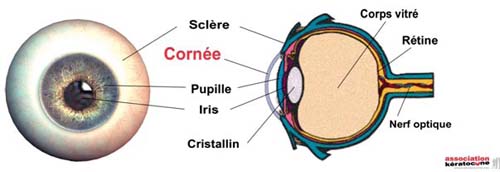
Les causes. La cornée est la lentille transparente à travers laquelle on perçoit l’iris coloré et la pupille noire centrale. Normalement, la cornée a une forme arrondie régulière (figure 2). Chez les personnes ayant un kératocône, le centre de la cornée s’amincit et forme une protubérance conique et irrégulière qui perturbe la vision. On ne connaît pas encore les causes exactes du kératocône, mais il s’agit probablement d’une maladie génétique : même si aucun gène spécifique n’a été, à ce jour, identifié, le fait que plusieurs membres d’une même famille puissent être atteints et que la maladie se développe presque systématiquement dans les deux yeux appuie la thèse d’une implication génétique. Une recherche est actuellement en cours pour identifier le ou les éventuel(s) gène(s) impliqué(s). (Voir la partie « recherche » du site). En plus de la susceptibilité génétique, des facteurs environnementaux sont nécessaires à l’apparition des symptômes cliniques de la maladie. Les contraintes mécaniques (comme le fait de se frotter les yeux ou encore le port de lentilles de contact) pourraient par exemple contribuer à déclencher la maladie. Comme le kératocône apparaît après la puberté, des hormones pourraient aussi être en cause.
En outre, il se trouve que beaucoup de patients souffrant de kératocône ont une prédisposition aux allergies, et développent souvent un eczéma et/ou une conjonctivite allergique. Il semble donc qu’il existe un lien entre allergie et kératocône dont les mécanismes ne sont pas clairement établis.
Par ailleurs, le kératocône survient souvent chez des personnes ayant une autre maladie, génétique ou ophtalmologique, comme par exemple le syndrome de Marfan, la trisomie 21, la rétinite pigmentaire ou l’amaurose congénitale de Leber (maladie familiale grave des yeux). Ainsi, 5 à 6 % des personnes trisomiques présentent un kératocône. On ne sait pas si ces maladies ont des caractéristiques génétiques favorisant la du kératocône, ou si elles sont directement impliquées dans la pathologie.
|
Symptômes. Les effets du kératocône varient selon les individus et peuvent être de légers à graves. Le plus souvent, les deux yeux sont touchés (dans 90 % des cas) mais il est fréquent que le kératocône ne soit diagnostiqué que d’un seul coté, le délai d’apparition dans le deuxième oeil étant très variable et pouvant atteindre plusieurs années. Dans les premiers stades, le kératocône entraîne une vision floue (sensation de brouillard) et déformée (astigmatisme). Cette baisse de l’acuité visuelle est surtout ressentie en vision de loin (myopie) et est souvent associée à une sensibilité excessive à la lumière (photophobie), à un éblouissement et à une irritation oculaire (yeux larmoyants). À mesure que le kératocône évolue, l’astigmatisme et la myopie s’accentuent. Comme la déformation de la cornée est irrégulière, la vision subit une grande distorsion. La vue est brouillée, comparable à ce qu’on voit derrière une vitre quand il pleut beaucoup. Les images peuvent même paraître dédoublées ou multiples. Les personnes atteintes de kératocône doivent changer souvent de lunettes, car celles-ci deviennent vite impuissantes à corriger l’astigmatisme. Dans les stades avancés, la cornée se déforme et s’amincit tellement que des cicatrices apparaissent et l’opacifient, rendant la vision d’autant plus trouble. Mais comme l’évolution peut s’arrêter à tout moment, beaucoup de patients atteints de kératocône n’atteignent pas un tel stade.
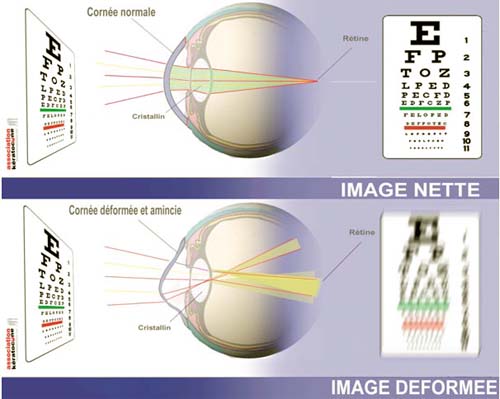

Evolution. Le kératocône, souvent découvert à la puberté, évolue généralement jusqu’à l’âge de 30-40 ans avant de se stabiliser. L’évolution est irrégulière, certains kératocônes restant stables pendant quelques années, d’autres s’aggravant puis se stabilisant à nouveau. Les kératocônes peuvent arrêter de progresser à n’importe quel stade. Les stades d’évolution peuvent être classés selon différents critères, mais on distingue souvent :
• Stade I : inconfort visuel, baisse d’acuité visuelle avec astigmatisme
• Stade II : la myopie s’associe à l’astigmatisme
• Stade III : aggravation des troubles visuels et apparition d’une déformation (protubérance) bien visible de la cornée
• Stade IV : amincissement associé à une perte de transparence (cicatrices ou opacités au sommet du cône) et risque de kératocône aigu.
Dans de rares cas (moins de 3 %), une complication particulière, le kératocône aigu (hydrops), peut survenir. L’amincissement de la cornée est tel que la membrane transparente et élastique qui recouvre la surface interne de la cornée (endothélium) se perfore. Cette rupture provoque une perte brutale de l’acuité visuelle en opacifiant la cornée (tache blanche visible correspondant à d’importantes cicatrices cornéennes). Un traitement visant à faire baisser la pression du liquide à l’intérieur de l’oeil et à réduire l’inflammation peut être envisagé, mais seule une greffe de cornée (voir page ‘Traitements ») peut permettre de restaurer la vue après un kératocône aigu. L’évolution d’un stade au suivant n’est pas obligatoire et n’est pas linéaire dans le temps. Elle est souvent difficilement prévisible et asymétrique (seulement 13% des cas sont unilatéraux). Certains patients présentent donc des formes sévères et rapidement progressives, d’autres gardent toute leur vie une forme fruste et isolée.
Il est important de noter que la vitesse d’aggravation de la maladie est accélérée par le patient lui-même lorsqu’il se frotte les yeux fréquemment. De même, toutes les chirurgies réfractives cornéennes (comme le laser excimer pour corriger la myopie) risquent d’aggraver ou de décompenser la maladie. De ce fait, elles sont strictement contre-indiquées pour cette affection.
La chronologie habituelle de prise en charge thérapeutique comporte dans un premier temps un équipement en lunettes puis, en cas d’échec, une adaptation en lentilles de contact. Finalement, en cas d’intolérance ou si la vision reste insuffisante, le recours à la chirurgie cornéenne s’impose. Cette dernière comporte deux options : les cas les plus favorables peuvent bénéficier de la mise en place d’anneaux intra-cornéens ; les cas plus sévères impliquent la réalisation d’une greffe de cornée. Pour donner un ordre de grandeur, environ 10% des patients porteur d’un kératocône reconnu ne seront jamais demandeurs de thérapeutique, 15% seront équipés en lunettes uniquement, 50 % seront équipés en lentilles de contact et 25% bénéficieront d’une greffe de cornée.
AUTRES FORMES CLINIQUES DU KERATOCONE (Source SNOF) |
Le diagnostic différentiel de kératocône se pose avec les autres affections comportant un amincissement non inflammatoire de la cornée.
La dégénérescence pellucide marginale (DPM).
Cette affection doit certainement être considérée davantage comme une forme clinique de kératocône que comme un diagnostic différentiel.
Il s'agit d'une affection bilatérale qui se traduit par un amincissement de la cornée périphérique dans le secteur inférieur, habituellement entre 4 h et 8 h. Ceci entraîne un aplatissement de 1'axe vertical de la cornée avec un astigmatisme important et souvent irrégulier. L'amincissement intéresse une bande étroite de 1 à 2 mm de large, elle même séparée du limbe par une zone de cornée normale de 1 à 2 mm de large. La cornée centrale est d'épaisseur normale et fait saillie au dessus de la zone d'amincissement. Cette zone d'amincissement cornéen est claire, toujours épithélialisée, avasculaire, sans dépôt lipidique, ce qui la distingue d'affections tel que l'ulcère de MOOREN ou la dégénérescence marginale de TERRIEN.
Elle peut se compliquer de poussées aiguës, aboutissant à une cicatrice cornéenne parfois vascularisée.
Cette affection est habituellement rencontrée entre la deuxième et la cinquième décade de la vie. Elle est rare dans les régions occidentales mais beaucoup plus fréquente au Japon. KAYAZAWA et coll. ont insisté sur la fréquence de l'association avec les kératocônes. Sur 20 cas de dégénérescence marginale pellucide, ils notaient la coexistence d'un kératocône dans 17 yeux.
Des études histologiques sont venues étayer les rapports entre les deux affections. Tous ces auteurs ont montré une très nette similitude des lésions tant en microscopie optique qu'électronique ceci accrédite l'opinion selon laquelle kératocône et dégénérescence pellucide marginale ne seraient que deux formes cliniques de la même affection.
Le kératoglobe.
Cette affection décrite par CAVARA est une ectasie cornéenne rare, bilatérale, caractérisée par une protrusion globuleuse d'une cornée diffusément amincie, de diamètre normal ou modérément augmenté.
L'amincissement cornéen peut atteindre 20 % de l'épaisseur cornéenne normale. Il est moindre près du limbe. on ne note pas d'anneau métallique ni de cicatrice cornéenne. Le kératoglobe se distingue de la mégalo-cornée dans laquelle l'épaisseur cornéenne n'est pas modifiée et de la buphtalmie du glaucome congénital par la normalité de la pression oculaire.
Quoique des kératoglobes acquis aient été décrits, notamment dans la maladie de Basedow, ils apparaissent, le plus souvent, comme une affection présente dès la naissance.
Bien qu'elle s'accompagne de myopie forte et d'astigmatisme de haut degré, l'acuité visuelle peut parfois être relativement conservée. L'évolution du kérato-globe est avant tout marquée par les risques de perforations cornéennes. et de ruptures, très fréquents pour des traumatismes minimes. Histologiquement, la lésion la plus caractéristique est l'absence de membrane de BOWMAN.
Le kératocône postérieur.
Il s'agit d'une atteinte cornéenne rare, non inflammatoire, considérée habituellement comme une anomalie du développement et la similitude terminologique de leur désignation est sûrement pour beaucoup dans les problèmes diagnostiques avec le kératocône.
Le kératocône postérieur peut adopter deux formes : totale (keratoconus posticus generalia) ou localisée (keratoconus posticus circumscriptus). Il se présente comme une augmentation de courbure de la face postérieure de la cornée avec amincissement tandis que la surface antérieure est normale. S'il peut exister un astigmatisme antérieur, il n'a jamais la grande irrégularité de celle rencontrée dans le kératocône antérieur. La perte d'épaisseur de la cornée peut approcher le tiers d'une cornée normale. Le parenchyme est clair, mais des cicatrices stromales peuvent exister. Une cornea gutatta est fréquemment rencontrée dans les zones touchées de la cornée. Dans quelques cas, du pigment peut entourer les bords de la dépression postérieure.
Il s'agit en général d'une affection congénitale unilatérale bien que des cas bilatéraux ou post-traumatiques aient été décrits.
Le kératocône postérieur est très souvent associé à d'autres anomalies oculaires touchant notamment le segment antérieur : anomalie de clivage, aniridie, ectropion de l'uvée, atrophie de l'iris, glaucome, lenticône antérieur, ectopie cristallinienne, opacité cristallinienne antérieure.
Les examens histologiques ont montré des interruptions localisées de la membrane de Bowman remplacée par une prolifération fibroblastique ; le stroma cornéen apparaît aminci. La membrane de Descemet et l'endothélium cornéen sont toujours présents mais anormaux dans la zone de concavité postérieure avec notamment une configuration en plusieurs couches.
Cette affection est en règle générale considérée comme une variante d'anomalie de clivage de la chambre antérieure et les dégâts histologiques rencontrés font penser qu'elle survient sans doute entre le cinquième et le sixième mois de la gestation.
SOURCES : CRNK Bordeaux-Toulouse / J. COLIN, F. MALECAZE. 15/01/11 |
|

|